Dyslipidémie
À retenir
Les dyslipidémies sont des altérations du métabolisme de lipoprotéines qui mènent à une élévation anormale du cholestérol total, du cholestérol LDL, des triglycérides et/ou un abaissement du cholestérol HDL dans le sang.
Chez l’adulte, la dyslipidémie est un facteur de risque démontré de maladie cardiovasculaire et son traitement diminue l’incidence d'événements cardiovasculaires.
Même si le procès de l’athérosclérose débute déjà pendant l’enfance, des études de corrélation entre un taux de…
L’étiologie de la dyslipidémie permet une classification en 3 groupes :
- Dyslipidémies familiales génétiques: à évoquer devant :
- La présence d’antécédents familiaux de dyslipidémie ou maladie cardiovasculaire précoce et/ou
- Un cholestérol LDL >3.4mmol/l ou des triglycérides >1.5mmol/l.
- Il s’agit des maladies mono ou polygéniques ou on développe une athérosclérose précoce depuis l’enfance. Les plus fréquents sont :
- L’hypercholestérolémie familiale (↑ LDL)
- L’hyperlipidémie familiale combiné (↑ TG et ↑ CL non-HDL)
- L’hypertriglycéridémie familiale (↑ TG)
- Dyslipidémies secondaires à autre maladie :
- ↑ LDL dans l’hépatopathies cholestatiques, le syndrome néphrotique, l’anorexie nerveuse, l’hypothyroïdie, la grossesse
- ↑ TG ↓ HDL dans l’obésité, diabète type 2, insuffisance rénale, SOP, infection HIV
- ↑ TG médicaments (bétabloquants, corticostéroïdes, rétinoïdes, œstrogènes, valproate, cyclosporine, tacrolimus, sertraline, inhibiteur protéases, thiazides) et l’alcool
- Dyslipidémies idiopathiques :
- Qui sont polygéniques et environnementales (leur prévalence augmente avec l’âge)
- Interprétation du bilan lipidique (mmol/l)
| Normal | Borderline | Pathologique | |
| Cholestérol total | <4.4 | 4.5-5.1 | >5.2 |
| Cholestérol LDL | <2.8 | 2.9-3.3 | >3.4 |
| Cholestérol HDL | >1.2 | 1.1-1 | <1 |
| Cholestérol non-HDL | <3.1 | 3.2-3.7 | >3.8 |
| Triglycérides (0-9ans) | <0.8 | 0.9-1 | >1.1 |
| Triglycérides (>10ans) | <1 | 1.1-1.4 | >1.5 |
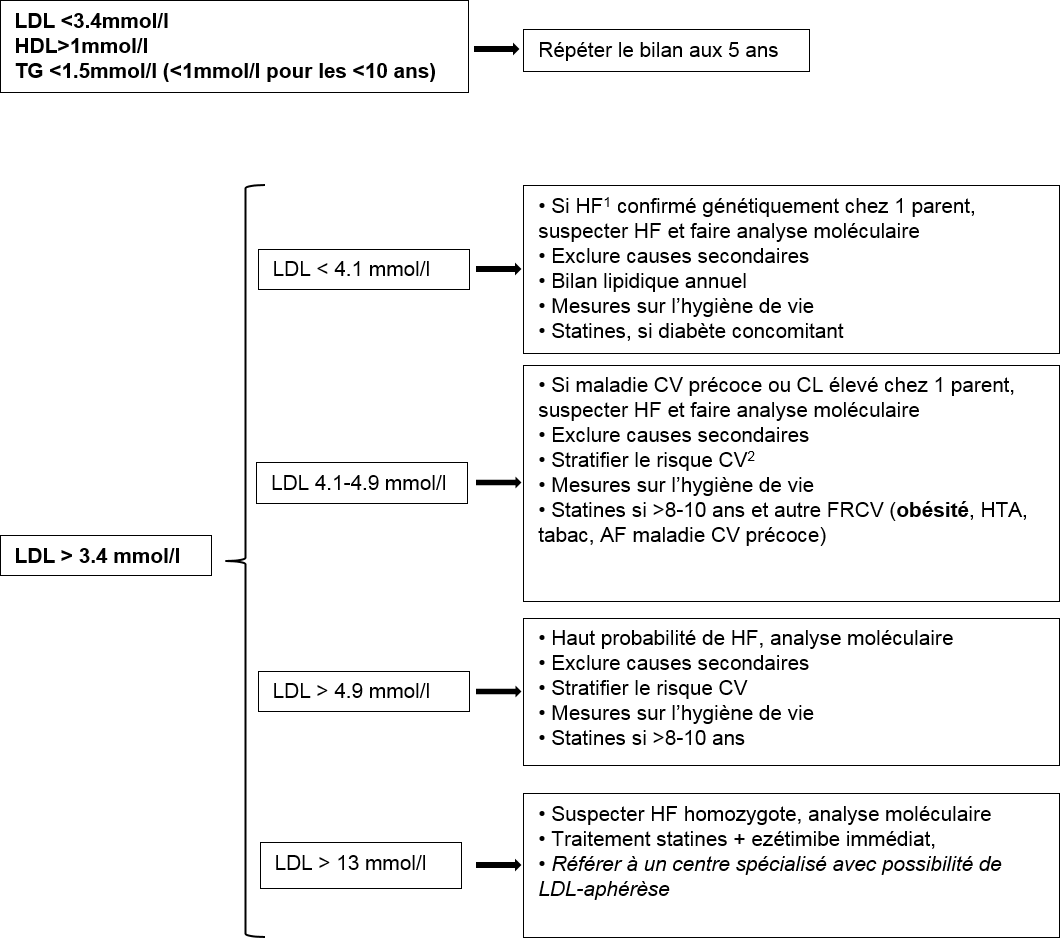
1 Hypercholestérolémie familiale :
- Pour le diagnostic clinique au moins 2 valeurs de LDL altéré avant et 3 mois après de mesures sur l’hygiène de vie intensives.
- Screening (bilan lipidique à jeun) de l’âge de 5 ans si AF de dyslipidémie ou maladie CV précoce, si suspicion HF homozygote (2 parents atteints), screening immédiat
- ↑↑↑ LDL, ↑ Lp(a), ↓ HDL. Athérosclérose précoce, xanthomes tendineux, arc cornéen.
- Diagnostic moléculaire pour confirmer le diagnostic clinique
- Autosomique dominante. Mutations récepteur LDL hétérozygotes (1/250) ou homozygotes (1/ 300.000) ; Déficit apoB-100 (1/700) ; Mutation PCSK9 (1/2500).
2 Stratification du risque cardiovasculaire, repose sur 4 piliers:
- Sévérité de l’histoire familiale
- Valeurs initiales du bilan lipidique
- Présence d’autres FR cardiovasculaires : obésité, HTA, tabac, intolérance au glucose ou diabète, AF maladie CV précoce, mesure de Lp(a), une valeur >1.78μmol/l (>50mg/dl) est un FRCV indépendant
- Évaluation vasculaire :
- Flow mediated dilatation de l’artère brachiale (des 6 ans)
- Epaisseur de l’intima media carotidien (des 10 ans)
3 Hyperlipidemie familiale combiné :
- ↑importante et variable des triglycérides (TG), ↑ l’apoprotéine B (apoB), ↑LDL et ↓HDL (< 1 mmol /l)
- Prévalence 1-3 % de la population, retrouvé chez 20 % des individus avec athérosclérose précoce
- Risque augmenté de : syndrome métabolique, de diabète de type 2 et de pancréatite aiguë sous influence de facteurs environnementaux comme l’obésité
- Maladie oligogénique complexe
- Mesures sur l’hygiène de vie : chez tous les patients avec dyslipidémie,
- Alimentation, envoyer enfant chez une diététicienne :
- Contrôle de l’obésité, de l’apport calorique totale. Une diminution de au moins 5-10% du poids est à envisager
- Diète riche en fibre (25-40g/j) avec consommation de légumes, fruits, céréales complets et fruits à coque
- Apports en acides gras saturés et insaturés :
- Graisses 20-35% apport calorique totale
- Graisses saturés <7-10% (graisses animales (viande, produits laitiers), huiles végétales (noix de coco, palme)
- Limiter <1% acides gras trans (aliments industriels (pâtisseries, chips, popcorn)
- Acides gras polyinsaturés (omega 3, omega 6) ; 2.5-10% d’apport énergétique total. Privilégier aliments riches en oméga 3 (poisson gras, oléagineux/graines)
- Apports en glucides : 45-55% apport calorique totale :
- Sucres libres ou ajoutés <5-10% d’apport calorique totale (Sucreries, boissons sucrées)
- Nutraceutiques : p.ex. aliments riches en stérols végétaux, comme margarines avec phytostéroles. Une dose de 1.5-3 g/j diminue de 9-19% le taux de LDL (bloquent l’absorption de Chol de la diète). A partir de 6 ans
- Si le taux de triglycérides est augmenté, supplémentation avec oméga-3
- (1-4g/jour), à éviter chez les patients avec troubles du rythme cardiaque !!
- Activité physique :
- Activité vigoureuse 30 min 3x semaine (augmente le HDL, favorise la perte du poids)
- Contrôle de la TA
- Eviter :
- Tabac
- Médicaments provoquent dyslipidémie (bétabloquants, corticostéroïdes, rétinoïdes, œstrogènes, valproate, cyclosporine, tacrolimus, sertraline, inhibiteur protéases, thiazides)
- Traitement médicamenteux :
Avant tout traitement par statines documenter:
- Taux d'enzymes hépatiques (ALAT, ASAT)
- CK
- Glycémie à jeun
- HbA1c
les taux anormaux sont définis par les lignes directrices
- Statines : 1er choix. À partir de 8 ans.
- Statines approuvés chez les enfants : Atorvastatine Lovastatine, simvastatine (dans l’IR), pravastatine, rosuvastatine (à partir de 6 ans en Europe), fluvastatine
- Inhibent le HMG-CoA reductase
- Commencer avec la dose minimale recommandé et augmenter selon efficacité (diminution de LDL et tolérabilité). P.ex. pravastatine entre 10-20mg 1xj (8-13 ans) et entre 10-40mg 1xj à partir de 14 ans
- Diminuent de 30% le taux de LDL
- Déterminer CK, ALAT avant et 2 mois après le début de traitement, ainsi qu’avec le bilan lipidique annuel par la suite. Aux 3 mois si hépathopathie connue
- Arrêt du traitement si CK augmente >10x la norme ou ALAT >3x la norme
- Si apparition de douleur, crampes ou faiblesse musculaire arrêt du traitement et dosage de CK et ALAT (myopathie, rhabdomyolyse)
- Inhibent le cytochrome p450, risque d’interaction (p.ex. avec érythromycine), sauf la pravastatine
- Risque tératogène, contraception. Arrêter statines 3 mois avant grossesse.
- Ézétimibe : 2ème choix. À partir de 10 ans
- Bloquent absorption GI du cholestérol
- Effets secondaires GI : crampes, ballonnements
- A utiliser seul ou en association avec statines
- Evolocumab
- Anticorps monoclonale anti PCSK9 (Proprotein convertase qui induit la dégradation de récepteurs LDL dans le foie)
- Diminue le taux de LDL et Lp(a)
- A partir de 12 ans
- S’utilise dans le HF homozygote si le contrôle avec statines+ézétimibe est insuffisant
- Injection sous-cutané tous les 2 semaines (140 mg) ou mensuelle (420 mg)
- Fonction résiduelle de récepteur LDL nécessaire pour être efficace
- Résines chélatrices des sels biliaires
- Colesevelam, approuvé des 10 ans aux EEUU mais pas en Europe
- Risque de malabsorption de folates et vitamines liposolubles
- Seul agent qui peut être utilisé pendant la grossesse
- Fibrates
- Diminution de TG et augmentation HDL
- Augmentent risque d’effets secondaires d’statines, myopathie, rhabdomyolyse. L’association de ces médicaments n’a pas démontré une diminution d’évènements CV
- Gemfibrozil, fenfibrate
1. Optimisation de l’hygiène de vie
2. Diminution de LDL < 3.5mmol/l. Si objective pas atteint, diminuer le taux de LDL d’au moins un 50%. Chez les patients atteints d’un diabète type 2 le LDL devrait être < 2.6mmol/l
3. Perte du 5-10% du poids si surpoids ou obésité
4. Normalisation de taux de triglycérides
5. Contrôle d’autres facteurs de risque cardiovasculaire
- Apparition d’athérosclérose et maladie cardiovasculaire précoce (<55 ans chez les hommes, <60 ans chez les femmes)
- Chez les patients en surpoids ou obèses apparition d’autres éléments du syndrome métabolique (résistance à l’insuline et intolérance au glucose, HTA, obésité centrale, hyperuricémie, SAOS, stéatose hépatique)